PREDICTING PRETERM LABOUR IN WOMEN WITH A SHORT CERVIX
PREDICTING PRETERM LABOUR IN WOMEN WITH A SHORT CERVIX
Abstract
The problem of preterm labour, which is one of the most important causes of perinatal morbidity and mortality, requires the search for reliable predictors and methods of risk assessment. Cervical assessment is a fundamental part of preterm labour prediction.
The study was conducted to evaluate the magnitude of utero-cervical angle and presence of glandular index as predictors of preterm labour in women with short cervix.
68 women with short cervix who gave birth prematurely and 62 women with short cervix who gave birth at term were examined. All women underwent transvaginal ultrasound examination with cervicometry, glandular index evaluation and measurement of the utero-cervical angle.
The study found that the number of patients with absent glandular index in the main group – 35 patients (51.5%) compared to the control group – 6 patients (9.7%). The differences were statistically significant (χ²=24.3; p<0.001; OR=9.9 95% CI (3.8-26)). The relative risk of preterm labour in the absence of glandular index was 9.9. The magnitude of utero-cervical angle averaged 111.8 [92-116] degrees for the group of women who delivered preterm and 84.5 [84-92] degrees for women who delivered at term. The utero-cervical angle was statistically significantly higher in the main group than in the control group (χ²=22.3; p=0.000001; OR=6.3; 95% CI (2.9-13.5)). These studies in combination will significantly improve the prognosis of preterm labour in women with a cervical length of 2.5 cm or less.
1. Введение
Преждевременные роды являются одной из основных причин перинатальной заболеваемости и смертности, а преждевременно рожденные младенцы находятся в группе высокого риска развития респираторного дистресс-синдрома, внутрижелудочковых кровоизлияний, сепсиса, некротизирующего энтероколита и некоторых серьезных проблем развития в дальнейшем . В связи с этим поиск предикторов преждевременных родов очень важен . В последние десятилетия ультразвуковое исследование играет очень важную роль в акушерстве, и многие исследователи сосредоточили поиск на УЗ-маркерах преждевременных родов.
Изменения шейки матки играют важную роль в инициации родов, поэтому оценка состояния шейки матки является принципиальной частью прогнозирования преждевременных родов . Основными оцениваемыми параметрами являются длина шейки матки и оценка формы цервикального канала. Во многих исследованиях показана значимая взаимосвязь между длиной шейки матки во втором триместре беременности и риском преждевременных родов. Укорочение шейки матки отражает ее созревание и является ценным критерием наступления преждевременных родов, однако не является единственным критерием . Несмотря на множество исследований длины шейки матки во время беременности, частота преждевременных родов в популяции все еще достаточно высока, а исследования последних лет продемонстрировали низкую чувствительность цервикометрии в качестве предиктора преждевременных родов, что делает данный тест ненадежным , . Данный факт говорит о необходимости поиска других ультразвуковых критериев оценки шейки матки. Для повышения диагностической ценности цервикометрии были предложены другие ультразвуковые методы, в том числе определение шеечного индекса и маточно-цервикального угла .
Исчезновение шеечного индекса – особой зоны вокруг цервикального канала – так же как и укорочение шейки матки является признаком ее созревания . Физиологическое созревание шейки матки ассоциировано с изменениями структуры коллагена и протеогликанов. Созревание шейки матки часто характеризуется дезорганизацией коллагена, снижением его концентрации и увеличением содержания воды. Эти биохимические факторы ответственны за исчезновение железистого индекса при ультразвуковом исследовании , .
Исследования последних лет показали также существенную разницу в показателях измерения маточно-цервикального угла у женщин, родивших преждевременно, по сравнению с женщинами, родившими в срок. Исходя из этого, измерение перечисленных ультразвуковых параметров может значительно повысить диагностическую ценность цервикометрии .
Целью данного исследования стало изучение величины маточно-цервикального угла и наличия железистого индекса у женщин с короткой шейкой матки.
2. Методы и принципы исследования
Были обследованы 130 пациенток акушерского отделения ГБУЗ РКБ им. Куватова г. Уфа в 2020-2023 г. Исследуемые были разделены на две группы: основная – 68 женщин, родивших преждевременно и контрольная группа – 62 женщины родивших срочно.
Пациентки дали письменное согласие на участие в исследовании.
Критериями включения являлись:
1. Добровольное согласие к участию в исследовании,
2. Наличие клинической картины угрозы ПР (длина шейки матки по УЗИ 25 мм и менее),
3. Срок беременности более 22 недель,
4. Одноплодная беременность
Основываясь на современных исследованиях, клинических рекомендациям и протоколах ведущих мировых акушерско-гинекологических сообществ, ПР определяются как роды, наступившие между 22 0/7 и 36 6/7 неделями беременности. Диагностика ПР строится на клинических критериях: регулярных сокращениях матки, сопровождающихся изменениями конфигурации (централизация), длины (укорочение) и консистенции (размягчением) шейки матки. В ходе работы мы тщательно изучили данные семейного и личного анамнеза пациенток, особенности течения беременности с акцентом на предполагаемые факторы риска развития ПР.
Критериями исключения стали:
1. Беременные с тяжелой экстрагенитальной патологией;
2. Тяжелая акушерская патология, требующая элективного досрочного родоразрешения;
3. Внутриутробные пороки развития плода;
4. Многоплодная беременность;
5. ВИЧ инфицированные беременные;
6. Хирургическая коррекция шейки матки в анамнезе
Все беременные проходили ультразвуковое исследование на ультразвуковой системе Voluson E8 Expert (GE Healthcare, Австрия) с использованием 4D трансабдоминального конвексного мультичасточного датчика (2 – 8 MHz). Ультразвуковое исследование в В-режиме выполнялось по стандартной методике для II – III триместров беременности, с выполнением цервикометрии и оценкой железистого индекса, маточно-цервикального угла и формы цервикального канала.
Измерение длины шейки матки проводилось методом трансвагинальной ультразвуковой цервикометрии в положении женщины лежа с опорожненным мочевым пузырем. Давление датчика на шейку матки было максимально минимизировано.
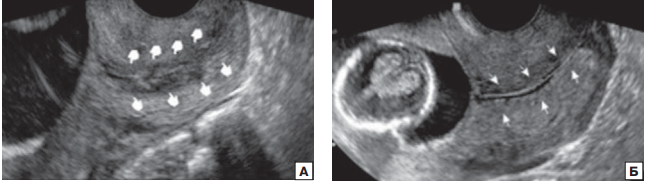
Рисунок 1 - Эхографическое изображение железистого индекса шейки матки
Примечание: А — эхонегативная зона присутствует; Б — эхонегативная железистая зона отсутствует
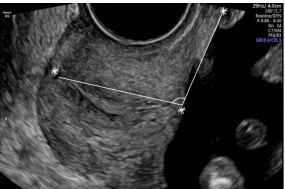
Рисунок 2 - Трансвагинальное ультрасонографическое изображение маточно-цервикального угла. Проводится измерение треугольного сегмента между нижним сегментом матки и цервикальным каналом
3. Основные результаты
Длина шейки матки у пациенток обеих групп составляла 25 мм и менее, при этом медиана длины шейки матки в группе 1 составляла 20 [18-24] мм, в группе 2-21 [19-24] мм. Статистически значимые различия между исследуемыми группами по данному показателю не выявлены.
В нашем исследовании железистый индекс отсутствовал в основной группе у 35 пациенток (51,5%) относительно 6 (9,7%) в группе сравнения, различия оказались статистически значимыми (р< 0,001).
Таблица 1 - Данные оценки железистого индекса
Железистый индекс | Группы исследования | Р | |||
Основная группа (n = 68) | Контрольная группа (n = 62) | ||||
Кол-во | % | Кол-во | % | ||
Отсутствует (41 – 31,5%) | 35 | 51,5 | 6 | 9,7 | χ²=24,3; р <0,001 OR=9,9 ДИ (3,8-26) |
Имеется (89 – 68,5%) | 33 | 48,5 | 56 | 90,3 | |
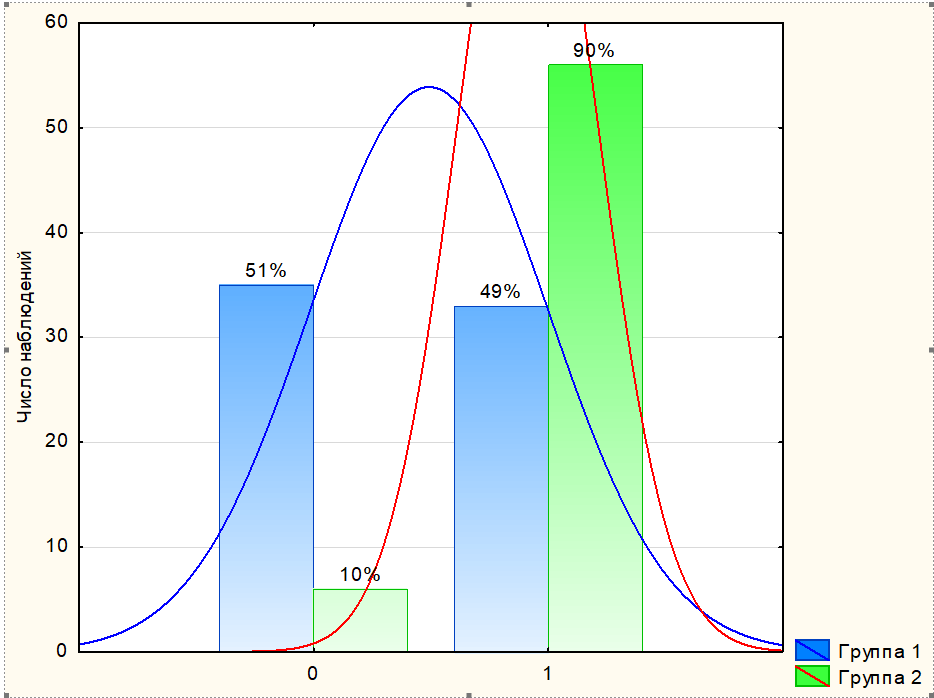
Рисунок 3 - Железистый индекс у пациенток исследованных групп (0 – отсутствует; 1- определяется)
При оценке маточно-цервикального угла получены следующие данные:
Таблица 2 - Маточно-цервикальный угол в исследованных группах
Показатель | Группы исследования | Р | ||
Основная группа (n = 68) | Контрольная группа (n = 62) | |||
МЦУ, º Me [Q1-Q3] | 111,8 [92-116] | 84,5 [84-92] | <0,001 x2 = 22,3; р=0,000001 OR=6,3 ДИ (2,9-13,5) | |
МЦУ ≥95º | Кол-во | 50 | 19 | |
% | 86,8 | 30,6 | ||
В проведенном нами исследовании величина маточно-цервикального угла составляла в среднем 111,8 [92-116] градусов для группы женщин, родивших преждевременно и 84,5 [84-92] градусов для женщин, родивших в срок. В основной группе величина маточно-цервикального угла статистически значимо превышала данный показатель для контрольной группы (χ²=22,3; р=0,000001; OR=6,3; 95% ДИ (2,9-13,5)) (рисунок 4).
Маточно-цервикальный угол более 95 градусов статистически значимо чаще встречался в основной группе обследованных женщин. Путем расчетов выявлено, что относительный риск преждевременных родов при показателях маточно-цервикального угла более 95 градусов составляет 6,3 (таблица 2).
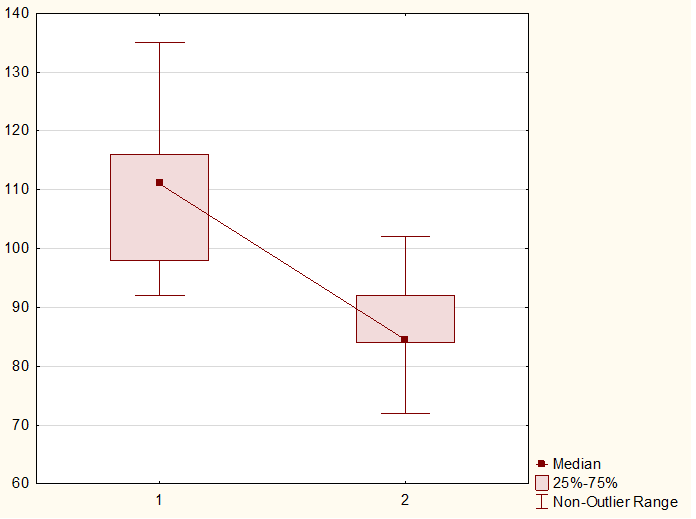
Рисунок 4 - Величина маточно-цервикального угла в исследованных группах, где 1 – основная группа, 2 – контрольная группа
Согласно расчетам, отсутствие железистого индекса при цервикометрии является высокоспецифичным тестом с высокой прогностичностью положительного результата, однако данный метод обладает недостаточной чувствительностью. В свою очередь, величина маточно-цервикального угла 95 градусов и более, полученная во время ультразвукового исследования – это достаточно чувствительный метод с высокой прогностичностью положительного результата, однако недостаточно высокой специфичностью. Проведение этих исследований в комплексе позволит значительно улучшить прогноз преждевременных родов у женщин с длиной шейки матки 2,5 см и менее.
Таблица 3 - Диагностическая значимость оценки железистого индекса и маточно-цервикального угла у женщин с длиной шейки матки ≤2,5 см
| Железистый индекс (отсутствие), % | Маточно-цервикальный угол ≥95º, % |
Чувствительность | 55,4 | 79 |
Специфичность | 90 | 69,4 |
Прогностичность положительного результата | 87 | 78,4 |
Прогностичность отрицательного результата | 63 | 70,5 |
4. Заключение
Маточно-цервикальный угол и железистый индекс являются полезными ультразвуковыми маркерами, которые возможно использовать при скрининговом обследовании беременных женщин с короткой шейкой матки, особенно при обследовании женщин с предшествующими спонтанными преждевременными родами. Совместное изменение длины шейки матки, железистого индекса и маточно-цервикального угла увеличит диагностическую ценность ультразвукового исследования шейки матки и позволит улучшить прогнозирование риска спонтанных преждевременных родов.
