РЕИНСЕРЦИЯ И АУТОПЛАСТИКА ПЕРЕДНЕЙ КРЕСТООБРАЗНОЙ СВЯЗКИ: СРАВНЕНИЕ РЕЗУЛЬТАТОВ ЛЕЧЕНИЯ
РЕИНСЕРЦИЯ И АУТОПЛАСТИКА ПЕРЕДНЕЙ КРЕСТООБРАЗНОЙ СВЯЗКИ: СРАВНЕНИЕ РЕЗУЛЬТАТОВ ЛЕЧЕНИЯ
Научная статья Романов Д.А.1, *, Кнеллер Л.О.2 ,Шишова А.А.3
1 ORCID: 0000-0002-5366-3735;
2 ORCID: 0000-0003-4375-7495;
3 ORCID: 0000-0001-8520-2346;
1, 3 Первый Московский государственный медицинский университет имени И.М. Сеченова, Москва, Россия;
1–3 Городская клиническая больница № 67 им. Л.А. Ворохобова, Москва, Россия
* Корреспондирующий автор (Dr.Romanov67[at]mail.ru)
Аннотация
В последнее время отмечено возрождение интереса к первичному восстановлению нативной структуры передней крестообразной связки при её повреждении, как к методу способному избежать недостатков аутопластики данной связки. Цель исследования: оценить результаты лечения пациентов, перенесших артроскопическое восстановление передней крестообразной связки, и сравнить их с результатами у пациентов, перенесших аутопластику ПКС с использованием сухожилия полусухожильной мышцы по методике all-inside.
Материалы и методы: в настоящее проспективное исследование включены 84 пациента со средним возрастом 31,7 ± 8,2 лет, которые в зависимости от метода оперативного вмешательства были разделены на две группы: в основной группе (n = 34, средний возраст 32,2 ± 8,6 лет) в связи с нестабильностью коленного сустава на фоне разрыва передней крестообразной связки было выполнено её первичное восстановление с дополнительной статической аугментацией, в группе сравнения (n=50, средний возраст 31,3 ± 7,9 лет) – аутотрансплантация по методике all-inside. В послеоперационном периоде в сроки 2, 3, 6 недель и 3, 6, 12 месяцев динамически оценивался болевой синдром по 100- балльной ВАШ, а также в сроки 6 недель, 3, 6 и 12 месяцев – функциональное состояние коленного сустава по шкалеопроснику IKDC, кроме того, через 12 месяцев с момента операции оценивалась передняя трансляция голени с помощью аппарата KLT. Достоверность различий между исследуемыми группами проводили с помощью U-критерия Манна-Уитни, при p ≤0,05 различия считали статистически значимыми.
Результаты: у пациентов основной группы отмечался меньший болевой синдром в каждый из периодов наблюдения (p ≤0,05), кроме того, в данной группе отмечались лучшие результаты по шкале-опроснику IKDC в сроки 3 и 6 месяцев. В свою очередь средний балл по IKDC через 12 месяцев находился в оценочном диапазоне «отлично» и статистических различий выявлено не было (p>0,05), что также отмечалось и в результатах оценки передней трансляции голени (p>0,05).
Выводы. Пациенты, перенесшие артроскопическую реинсерцию передней крестообразной связки с дополнительной аугментацией, имеют меньший болевой синдром и более быстрое функциональное восстановление, чем пациенты, перенесшие аутопластику данной связки по методике all-inside.
Ключевые слова: передняя крестообразная связка, ПКС, реинсерция ПКС, аутопластика.
REINSERTION AND AUTOPLASTY OF ANTERIOR CRUCIATE LIGAMENT: COMPARISON OF TREATMENT RESULTS
Research article
Romanov D.A.1, *, Kneller L.O.2 , Shishova A.A.3
1 ORCID: 0000-0002-5366-3735;
2 ORCID: 0000-0003-4375-7495;
3 ORCID: 0000-0001-8520-2346;
1,3 I.M. Sechenov First Moscow State Medical University, Moscow, Russia;
1–3 City Clinical Hospital № 67 named after L.A. Vorokhobov, Moscow, Russia
* Corresponding author (Dr.Romanov67[at]mail.ru)
Abstract
Recently, there has been a revival of interest in the primary restoration of the native structure of the anterior cruciate ligament when it is damaged, as a method that can help avoid the disadvantages of autoplasty. The purpose of the study: to evaluate the results of treatment of patients who underwent arthroscopic restoration of the anterior cruciate ligament, and compare them with the results of patients who underwent autoplasty of the ACL using the tendon of the semitendinousus using the all-inside technique.
Materials and methods: the present prospective study included 84 patients with an average age of 31.7 ± 8.2 years, who, depending on the method of surgical intervention, were divided into two groups: in the main group (n = 34, average age 32.2 ± 8.6 years), due to instability of the knee joint complicated by rupture of the anterior cruciate ligament, its primary restoration was performed with additional static augmentation, in the comparison group (n=50, average age 31.3 ± 7.9 years) – autotransplantation by the all-inside method. In the post-operative period, at 2, 3, 6 weeks and 3, 6, 12 months, the pain syndrome was dynamically assessed according to a 100-point VAS, as well as at 6 weeks, 3, 6 and 12 months – the functional state of the knee joint according to the IKDC questionnaire scale, in addition, 12 months after the operation anterior translation of the shank was evaluated using the KLT machine. The reliability research of the differences between the study groups was carried out using the Mann-Whitney U-test, at p ≤0.05 the differences were considered statistically significant.
Results. Patients of the main group had less pain syndrome in each of the follow-up periods (p ≤0.05), in addition, in this group, the best results on the IKDC questionnaire scale were noted at 3 and 6 months. In its turn, the average score for IKDC after 12 months was in the evaluation range of "excellent" and no statistical differences were detected (p>0.05), which was also noted in the results of the anterior translation of the shank (p>0.05).
Conclusion. Patients who underwent arthroscopic reinsertion of the anterior cruciate ligament with additional augmentation have less pain and faster functional recovery than patients who underwent autoplasty with the all-inside technique.
Keywords: anterior cruciate ligament, ACL, ACL reinsertion, autoplasty.
Введение
Разрыв передней крестообразной связки (ПКС) является одной из наиболее часто встречаемых травм при занятиях активными видами спорта [3]. Появляющаяся в результате несостоятельности ПКС нестабильность коленного сустава является основной причиной неудовлетворительных результатов консервативных методов лечения и обуславливает высокий процент оперативных вмешательств [6], [12]. На сегодняшний день артроскопическая пластика с использованием различных аутотрансплантатов является предпочтительным в лечении несостоятельности передней крестообразной связки [4]. Данная процедура эффективно восстанавливает стабильность коленного сустава, позволяя вернуться к прежнему уровню активности большинству пациентов, однако имеются и недостатки [9]. Так, при аутопластике ПКС необходимо выполнять забор трансплантата и формировать костные каналы большого диаметра, что провоцирует болевой синдром как в раннем, так и в отсроченном послеоперационных периодах, кроме того, утрата нативной структуры связки, богатой сенсорными окончаниями, приводит к снижению проприоцепции коленного сустава, что также приводит к неудовлетворительным результатами лечения, которые по данным разных авторов достигают 12-25% [5], [10], [16].
В продолжающихся поисках улучшения результатов лечения несостоятельности передней крестообразной связки в последнее десятилетие возобновился интерес к её первичному восстановлению [7]. Неудовлетворительные результаты данной операции, полученные во второй половине XX века и послужившие практически полному отказу от неё, были связаны с рядом причин, среди которых выделяют неправильный отбор пациентов, особенности хирургической техники с необходимостью выполнения артротомии и длительную иммобилизацию сустава с отсутствием послеоперационной реабилитации [2]. На сегодняшний день рядом авторов доказано, что первичному восстановлению, или реинсерции, для достижения лучших результатов подлежат только проксимальные разрывы ПКС с отсутствием выраженного разволокнения культи ввиду особенностей её кровоснабжения, что практически не учитывалось ранее [1], [11], [14]. Помимо прочего, развитие артроскопической хирургии привело к минимальной инвазивности операции, что в совокупности с современными имплантатами, прочно фиксирующих связку, позволило применять раннюю активизацию пациентов [7], [13]. Вышеуказанные данные, а также преимущества реинсерции передней крестообразной связки, включающих потенциальное сохранение проприоцептивной функции и отсутствие необходимости забора трансплантата и формирования широких костных каналов, вновь привели к широкому применению данного метода в клинической практике [8], [15].
Таким образом, целью данного исследование явилось сравнение послеоперационного болевого синдрома и функционального состояния коленного сустава у пациентов, перенесших артроскопическое восстановление передней крестообразной связки, и сравнение полученных результатов с аналогичными параметрами у пациентов, перенесших аутопластику ПКС с использованием сухожилия полусухожильной мышцы по методике all-inside.
Материалы и методы
Характеристика пациентов
В данное перспективное нерандомизированное клиническое исследование вошли 84 пациента (55 мужчин (65,5%) и 29 женщин (34,5%)) со средним возрастом 31,7 ± 8,2 лет, которые в связи с нестабильностью коленного сустава на фоне разрыва передней крестообразной связки перенесли оперативное вмешательство в ортопедическом отделении ГБУЗ ГКБ №67 им. Л.А. Ворохобова в период с 2017 по 2021 гг.
Критериями включения в исследование являлись: разрыв передней крестообразной связки, подтвержденный на МРТ, давностью не более 6 недель (1), отсутствие сопутствующих повреждений связочного аппарата травмированного коленного сустава, ведущих к дополнительной нестабильности сустава (2), отсутствие в анамнезе травм капсульно-связочного аппарата обоих коленных суставов (3), остеоартроз травмированного коленного сустава не выше 2 ст. по классификации Kellgren-Lawrence (4).
В зависимости от уровня повреждения передней крестообразной связки и сохранности пучкового строения культи связки, что первично определялось по данным МРТ, а окончательно во время диагностического этапа артроскопии, применялись два вида оперативных вмешательств. При проксимальных разрывах ПКС без разволокнения культи выполняли артроскопическую реинсерцию передней крестообразной связки с дополнительной аугментацией. Во всех остальных случаях (разрывы в средней трети, либо проксимальные разрывы с разволокнением культи) выполняли пластику передней крестообразной связки по методике all-inside с использованием аутосухожилия полусухожильной мышцы.
Таким образом, артрокопическую реинсерцию ПКС перенесли 34 пациента (24 мужчины (70,6 %) и 10 женщин (29,4 %)) со средним возрастом 32,2 ± 8,6 лет, которые составили основную группу пациентов. В группу сравнения вошли 50 пациентов (31 мужчина (62,0 %) и 19 женщин (38,0 %)) со средним возрастом 31,3 ± 7,9 лет, перенесших аутопластику ПКС по методике all-inside. Между двумя группами пациентов не было статистически значимых различий по возрасту и полу (p> 0,05).
Техника оперативных вмешательств
Все оперативные вмешательства выполняли под спинальной анестезией в положении пациента на спине с боковым упором по наружной поверхности бедра на уровне границы его средней и нижней трети и упором под пяткой для удержания конечности в положении 90-градусного сгибания. Операции в обеих группах пациентов начинали с диагностического этапа артроскопии коленного сустава, во время которого окончательно оценивали уровень разрыва и состояние культи передней крестообразной связки с целью определения дальнейшей тактики вмешательства, а также производили вмешательство на менисках при их повреждениях. Следует отметить, что повреждения менисков встречались одинаково часто у пациентов обеих групп (в 52,9 % случаев у пациентов основной группе и в 54,0 % случаев у пациентов группы сравнения (p> 0,05)).
При диагностированных проксимальных разрывах с сохранением пучкового строения культи ПКС выполняли артроскопическую реинсерцию с дополнительной статической аугментацией. Первым этапом выполняли прошивание культи передней крестообразной связки двумя нерассасывающимися нитями. Затем через центры прикрепления нативной связки формировали 4-мм каналы в большеберцовой кости и наружном мыщелке бедренной кости. Через бедренный канал на наружный кортикальный слой проводили нити, прошивающие культю связку, а также кортикальный фиксатор с предзаряженным вдвое сложенным аугментом, дистальные концы которого следующим этапом проводились через большеберцовый канал на передне-медиальную поверхность голени. Нити, прошивающие культю, фиксировали на кортикальной пуговице при 30-градусном сгибании голени после предварительного их натяжения с целью подтягивания связки к точке её нативного прикрепления на бедренной кости. Последним этапом в положении полного разгибания голени выполняли фиксацию дистального конца аугмента с использованием безузлового анкера. Данный аугмент служил дополнительной защитой фиксированной связки и был необходим для ранней активизации пациентов.
При разрывах в средней трети, а также при выраженном разволокнении культи ПКС при проксимальных разрывах, выполняли аутопластику связки по методике all-inside. Для этого на первом этапе из стандартного передне-медиального доступа выполняли забор сухожилия полусухожильной мышцы, из которого подготавливали 4-х пучковый трансплантат. Следующим этапом по диаметру подготовленного трансплантата по направителям формировали каналы в бедренной и большеберцовой кости. На завершающем этапе в сформированные каналы погружали подготовленное аутосухожилие, которое фиксировали двумя кортикальными пуговицами.
Все оперативные вмешательства заканчивали санацией сустава, послойным ушиванием ран и наложением асептических повязок.
Протокол послеоперационной реабилитации был одинаковым для всех пациентов вне зависимости от характера оперативного вмешательства. В первые 10 дней полностью ограничивали осевую нагрузку с целью минимизации риска отеков коленного сустава и гемартроза. Кроме того, в течение 14 суток коленный сустав иммобилизовался тутором, либо шарнирным ортезом в положении полного разгибания. После снятия швов на 14 сутки разрешали активное сгибание голени в разблокированном шарнирном ортезе, от которого пациентам рекомендовали отказываться по мере достижения 110-120 градусного сгибания. Упражнения на изометрическое сокращение мышц нижних конечностей начинали на следующий день после оперативного вмешательства. С 6 недели пациенты приступали к стандартному протоколу реабилитации, включающему укрепление мышц сначала в «закрытой кинетической цепи», а затем и в «открытой кинетической цепи», упражнения на проприоцепцию и пр.
Послеоперационное наблюдение
Послеоперационный осмотр пациентов проводился через 2, 3 и 6 недель, 3, 6 и 12 месяцев с момента оперативного вмешательства. В каждый из этих периодов с использованием 100-бальной Визуальной аналоговой шкалы (ВАШ) оценивался болевой синдром в области коленного сустава (интерпретация полученных результатов: 0-5 мм – нет боли; 5-35 мм – умеренная боль; 36-74 мм – выраженная боль; 75-100 мм – сильная и очень сильная боль). Дополнительно с целью оценки восстановления функционального состояния коленного сустава на осмотрах через 6 недель, 3, 6 и 12 месяцев пациентами заполнялась шкала-опросник IKDC (интерпретация полученных результатов: от 89 до 100 – отличный результат; от 77 до 88 – хороший; от 65 до 76 – удовлетворительный и от 64 и ниже – неудовлетворительный), использование данной шкалы на 2 и 3 неделях, по нашему мнению, было нецелесообразно ввиду реабилитационных ограничений. В заключение, на последнем осмотре через 12 месяцев путем выполнения теста Лахмана оценивалась передняя трансляция большеберцовой кости, которая измерялась в мм с помощью аппарата KLT.
Методы статистической обработки
Статистический анализ полученных данных выполняли на персональном компьютере с использованием пакетов прикладных программ MicrosoftExcel 16.42 и IBMSPSS 23. Количественные данные представлены в виде средних значений со стандартным отклонением, качественные – в виде абсолютных чисел и процентов. В статистической обработке использовали непараметрические методы статистической обработки. Оценку достоверности различий между исследуемыми группами проводили с помощью U-критерия Манна-Уитни для количественных величин и Хи-квадрат Пирсона для качественных величин. Различия считали статистически значимыми при p ≤0,05
Результаты лечения
На момент окончания исследования ни у одного из пациентов не отмечалось осложнений, связанных с несостоятельностью шва передней крестообразной связки или её трансплантата.
Динамическая оценка ВАШ показала, что в течение всего периода наблюдения болевой синдром снижался плавно и равномерно у пациентов обеих групп, однако в каждый из контрольных осмотров отмечался статистически значимый (p≤0,05) меньший уровень болевого синдрома у пациентов основной группы (таблица 1, рисунок 1). К концу наблюдения средний балл у пациентов основной группы был в диапазоне «нет боли» (3,9 ± 3,4) и был ниже на 2,6 балла, чем у пациентов группы сравнения, у которых болевой синдром находился на нижней границе диапазона «умеренная боль» (6,5 ± 4,3).
Таблица 1 – Средний балл по 100-бальной шкале ВАШ у пациентов обеих групп
|
|
Основная группа |
Группа сравнения |
p |
|
2 недели |
43,4 ± 5,3 |
51,4 ± 4,3 |
≤0,05 |
|
3 недели |
36,1 ± 5,6 |
43,6 ± 4,3 |
≤0,05 |
|
6 недель |
26,9 ± 5,3 |
31,3 ± 4,2 |
≤0,05 |
|
3 месяца |
19,2 ± 3,9 |
24,7 ± 4,0 |
≤0,05 |
|
6 месяцев |
10,9 ± 3,5 |
13,4 ± 3,4 |
≤0,05 |
|
12 месяцев |
3,9 ± 3,4 |
6,5 ± 4,3 |
≤0,05 |
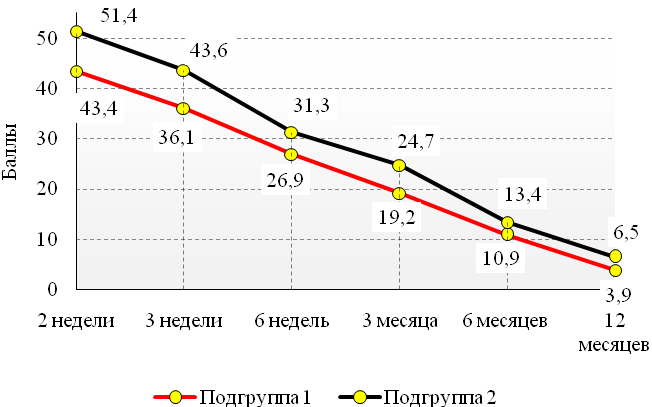
Рис. 1 – Динамика средних показателей по ВАШ
Через 6 недель с момента оперативного вмешательства статистических различий между пациентами обеих групп по шкале-опроснику IKDC выявлено не было (41,6 ± 3,4 и 40,2 ± 4,2 соответственно, p>0,05). Затем на осмотрах через 3 и 6 месяцев, несмотря на плавное улучшение результатов в обеих группах, средний балл у пациентов основной группы был выше на 3,5 (61,2 ± 3,4 и 57,7 ± 3,9) и 4,8 (74,6 ± 3,8 и 69,8 ± 4,3) балла соответственно, что являлось статистически значимым (p≤0,05). Однако к концу наблюдения статистическая разница нивелировала и составила 1,5 балла (p>0,05), при этом средний балл в обеих группах находился в оценочном диапазоне «отлично»: 91,2 ± 4,6 и 89,7 ± 5,2 соответственно (рисунок 2).
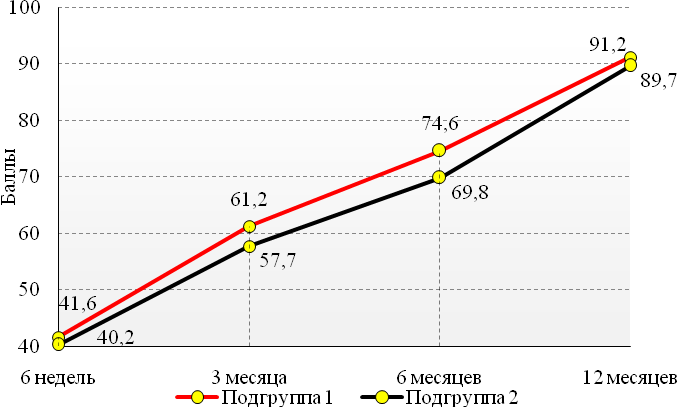
Рис. 2 – Динамика средних показателей по IKDC
Оценка стабильности коленного сустава с помощью теста Лахмана с использованием аппарата KLT через 12 месяцев с момента оперативного вмешательства не показала статистически значимых различий и составила 2,53 ± 1,44 мм у пациентов основной группы и 2,7 ± 1,59 мм у пациентов группы сравнения (p>0,05).
Обсуждение
Результаты настоящего исследования продемонстрировали, что пациенты, перенесшие реинсерцию передней крестообразной связки, испытывают меньший болевой синдром как на ранних стадиях после оперативного вмешательства, так и через 12 месяцев. Возможное объяснение таких данных основывается в первую очередь менее инвазивной техникой реинсерции с сохранением нативной ткани связки, отсутствием необходимости забора трансплантата и формирования костных каналов большого диаметра. Меньшей инвазивностью и меньшим болевым синдромом можно объяснить и динамически лучшее функциональное состояние коленного сустава пациентов с первично восстановленной связкой, поскольку они лучше переносят реабилитационное лечение. Тот факт, что к 12 месяцам с момента операции средний балл по шкале-опроснику IKDC, который находился в диапазоне «отлично», и нормальная передняя трансляция голени у пациентов, перенесших реинсерцию передней крестообразной связки коленного сустава, статистически не имеет различий с результатами пациентов, перенесших аутопластику ПКС, являющейся «золотым стандартом» лечения, говорит о возможности применения данного оперативного вмешательства в клинической практике.
Ограничениями данного исследования являются сравнительно небольшой срок наблюдения за пациентами, а также его нерандомизированный характер.
Выводы
Таким образом, артроскопическая реинсерция передней крестообразной связки с дополнительной статической аугментацией приводит к меньшему послеоперационному болевому синдрому и динамически более быстрому восстановлению пациентов в сравнении с аутопластикой ПКС с использованием сухожилия полусухожильной мышцы по методике all-inside.
|
Конфликт интересов Не указан. |
Conflict of Interest None declared. |
Список литературы
Ateschrang A. Improved results of ACL primary repair in one-part tears with intact synovial coverage / A. Ateschrang, A.J. Schreiner, S.S. Ahmad et al. // Knee surgery, sports traumatology, arthroscopy. – 2019. – Vol. 27. – P. 37-43. DOI: 10.1007/s00167-018-5199-5.
Bucci G. Arthroscopic Primary Repair of the Anterior Cruciate Ligament: A Narrative Review of the Current Literature / G. Bucci, G. Moatshe, G.F. Lebus et al. // JSM Sports Med Res. – 2019. – Vol. 3(10).
Dai B. Prevention of ACL injury, part I: injury characteristics, risk factors, and loading mechanism / B. Dai, D. Herman, H. Liu et al. // Research in sports medicine. – 2012. – Vol. 20(3-4). – P. 180-197. DOI: 10.1080/15438627.2012.680990.
Grassi A. New trends in anterior cruciate ligament reconstruction: a systematic review of national surveys of the last 5 years / A. Grassi, C. Carulli, M. Innocenti et al. // Joints. – 2018. – Vol. 6(03). – P. 177-187. DOI: 10.1055/s-0038-1672157.
Irarrázaval S. Anterior cruciate ligament reconstruction / S. Irarrázaval, M. Kurosaka, M. Cohen et al. // Journal of ISAKOS. – 2016. – Vol. 1(1). – P. 38-52. DOI: 10.1136/jisakos-2015-000001.
Krause M. Operative versus conservative treatment of anterior cruciate ligament rupture: a systematic review of functional improvement in adults / M. Krause, F. Freudenthaler, K.H. Frosch et al. // Deutsches Ärzteblatt International. – 2018. – Vol. 115(51-52). – P. 855. DOI: 10.3238/arztebl.2018.0855.
Mahapatra P. Anterior cruciate ligament repair–past, present and future / P. Mahapatra, S. Horriat, B.S. Anand // Journal of experimental orthopaedics. – 2018. – Vol. 5(1). – P. 20. DOI: 10.1186/s40634-018-0136-6.
Papalia R. Arthroscopic primary repair of the anterior cruciate ligament in adults: a systematic review / R. Papalia, G. Torre, G. Papalia et al. // British Medical Bulletin. – 2019. – Vol. 131(1). – P. 29-42. DOI: 10.1093/bmb/ldz019.
Rousseau R. Complications after anterior cruciate ligament reconstruction and their relation to the type of graft: a prospective study of 958 cases / R. Rousseau, C. Labruyere, C. Kajetanek et al. // The American Journal of Sports Medicine. – 2019. – Vol. 47(11). – P. 2543-2549. DOI: 10.1177/0363546519867913.
Sepúlveda F. Anterior cruciate ligament injury: return to play, function and long-term considerations / F. Sepúlveda, L. Sánchez, E. Amy et al. // Current sports medicine reports. – 2017. – Vol. 16(3). – P. 172-178. DOI: 10.1249/JSR.0000000000000356.
Sherman M.F. The long-term followup of primary anterior cruciate ligament repair: defining a rationale for augmentation / M.F. Sherman, L. Lieber, J.R. Bonamo et al. // The American journal of sports medicine. – 1991. – Vol. 19(3). – P. 243-255. DOI: 10.1177/036354659101900307.
Smith T.O. Is reconstruction the best management strategy for anterior cruciate ligament rupture? A systematic review and meta-analysis comparing anterior cruciate ligament reconstruction versus non-operative treatment / T.O. Smith, K. Postle, F. Penny et al. // The Knee. – 2014. – Vol. 21(2). – P. 462-470. DOI: 10.1016/j.knee.2013.10.009.
van der List J.P. Preservation of the anterior cruciate ligament: A treatment algorithm based on tear location and tissue quality / J.P. van der List, G.S. DiFelice // Am J Orthop (Belle Mead NJ). – 2016. – Vol. 45(7). – P. 393-405.
van der List J.P. Role of tear location on outcomes of open primary repair of the anterior cruciate ligament: a systematic review of historical studies / J.P. van der List, G.S. DiFelice // The Knee. – 2017. – Vol. 24(5). – P. 898-908. DOI: 10.1016/j.knee.2017.05.009.
Wilson W.T. Anterior cruciate ligament repair with internal brace augmentation: A systematic review / W.T. Wilson, G.P. Hopper, M.S. Banger et al. //The Knee. – 2022. – Vol. 35. – P. 192-200. DOI: 10.1016/j.knee.2022.03.009.
Zhou P. Hamstring autograft versus patellar tendon autograft for anterior cruciate ligament reconstruction, which graft has a higher contralateral anterior cruciate ligament injury rate?: A meta-analysis of 5561 patients following the PRISMA guidelines / P. Zhou, J.C. Liu, X.T. Deng, Z. Li // Medicine. – 2020. – Vol. 99(31). DOI: 10.1097/MD.0000000000021540.
