КЛИНИЧЕСКИЙ СЛУЧАЙ УСПЕШНОГО ЛЕЧЕНИЯ БОЛЕЗНИ ДИАСА
КЛИНИЧЕСКИЙ СЛУЧАЙ УСПЕШНОГО ЛЕЧЕНИЯ БОЛЕЗНИ ДИАСА
Аннотация
В статье раскрываются вопросы клинического случая успешного лечения болезни Диаса, представлен успешный клинический случай лечения остеохондропатии блока таранной кости.
Асептический некроз блока таранной кости или болезнь Диаса – достаточно редкая патология области голеностопного сустава. Однако современные методы диагностики позволяют выявить заболевание на ранних этапах и своевременно начать лечение.
Таранная кость – вторая по размеру кость стопы, без которой невозможны движения в голеностопном суставе. Знание ее анатомических особенностей крайне важно при проведении диагностических процедур и оперативных вмешательств.
Преимущественно важно знание кровоснабжение, которое осуществляется поднадкостнично и внутрикостнично за счет ветвей передней и задней большеберцовых артерий и малоберцовых артерий. Травмы, инфекционные заболевания и нарушения обмена веществ приводят к нарушению питания данной анатомической области. В результате развивается асептический некроз или рассекающий остеохондрит. Преимущественно поражается области блока таранной кости. Данное заболевание впервые было описано M. Dias в 1928 году.
1. Введение
Асептический некроз блока таранной кости или болезнь Диаса – достаточно редкая патология области голеностопного сустава. Однако современные методы диагностики позволяют выявить заболевание на ранних этапах и своевременно начать лечение.
Таранная кость – вторая по размеру кость стопы, без которой невозможны движения в голеностопном суставе. Знание ее анатомических особенностей крайне важно при проведении диагностических процедур и оперативных вмешательств.
Преимущественно важно знание кровоснабжение, которое осуществляется поднадкостнично и внутрикостнично за счет ветвей передней и задней большеберцовых артерий и малоберцовых артерий. Травмы, инфекционные заболевания и нарушения обмена веществ приводят к нарушению питания данной анатомической области. В результате развивается асептический некроз или рассекающий остеохондрит. Преимущественно поражается области блока таранной кости. Данное заболевание впервые было описано M. Dias в 1928 году. Согласно классификации Berntd и Harley выделяют 4 степени повреждения в зависимости от рентгенологической картины :
1) субхондральная компрессия участка тела таранной кости;
2) частичная фрагментация костно-хрящевого блока;
3) полная фрагментация костно-хрящевого блока без смещения;
4) полная фрагментация костно-хрящевого блока со смещением.
Цель: представить успешный клинический случай лечения остеохондропатии блока таранной кости.
При исследовании работы были использованы труды следующих авторов: Мыскин С. А., Шалин В. В., Миронов В. С., Миронов А. В., Белоусов Д. Г., Беккер Ю. Н., Бобров Д. С., Слиняков Л. Ю.
2. Методы и материалы
Представлен успешный клинический случай лечения пациентки 46 лет с болезнью Диаса.
Пациентка А. 46 лет, долгое время беспокоили прогрессирующие боли в левом голеностопном суставе, преимущественно по медиальной стороне. Пыталась лечиться консервативно, принимала самостоятельно нестероидные противовоспалительные препараты. Эффекта от лечения не было достигнуто. Обратилась в Клиническую больницу №6 им. Г.А. Захарьина к травматологу-ортопеду. После проведения диагностических мероприятий госпитализирована в отделение травматологии №1 для планового оперативного лечения .
При внешнем осмотре видимых деформация не обнаружено. Пальпаторно определяется болезненный участок в проекции суставной щели между медиальной лодыжкой и блока таранной кости левого голеностопного сустава. Ходит, прихрамывая, без дополнительных средств опоры. Движения в голеностопном суставе 10/0/25 в связи с выраженным болевым синдромом.
Данные лабораторных методов диагностики: Hb – 156 г / л, RBC – 5,0×109, Le – 6,0×109л, СОЭ – 6мм / ч. Общий анализ мочи: уд. вес – 1018, белок – 0,033 г / л, реакция – кислая, Le – 1–2 в п / зр, эпителий плоский – 0–2 в п / зр. Биохимический анализ крови: билирубин общий – 19,9 мкмоль / л, АЛТ – 28,0 Ед., АСТ – 20,0 Ед., креатинин – 98 ммоль / л, глюкоза – 6,75 ммоль / л, фибриноген – 2,42 г / л, ТВ – 16 с, МНО – 1,05, АПТВ – 32,8 с. Коагулограмма: ПИ – 95 %, фибриноген – 312,1 г / л, МНО – 1,05. RW: отрицательный. Гепатиты HBsAg, HCV: не обнаружены. Анализ крови на ВИЧ: не обнаружен. Сахар крови: 4,3 ммоль / л.
Данные МРТ – признаки асептического некроза медиального бугорка блока левой таранной кости (рис. 1). На основании данных анамнеза и инструментальных методов исследования поставлен диагноз – остеохондропатия медиального бугорка блока таранной кости в стадии фрагментации или болезнь Диаса. Методом оперативного вмешательства была выбрана артроскопическая санация голеностопного сустава, мозаичная аутологичная артропластика (рис. 1).
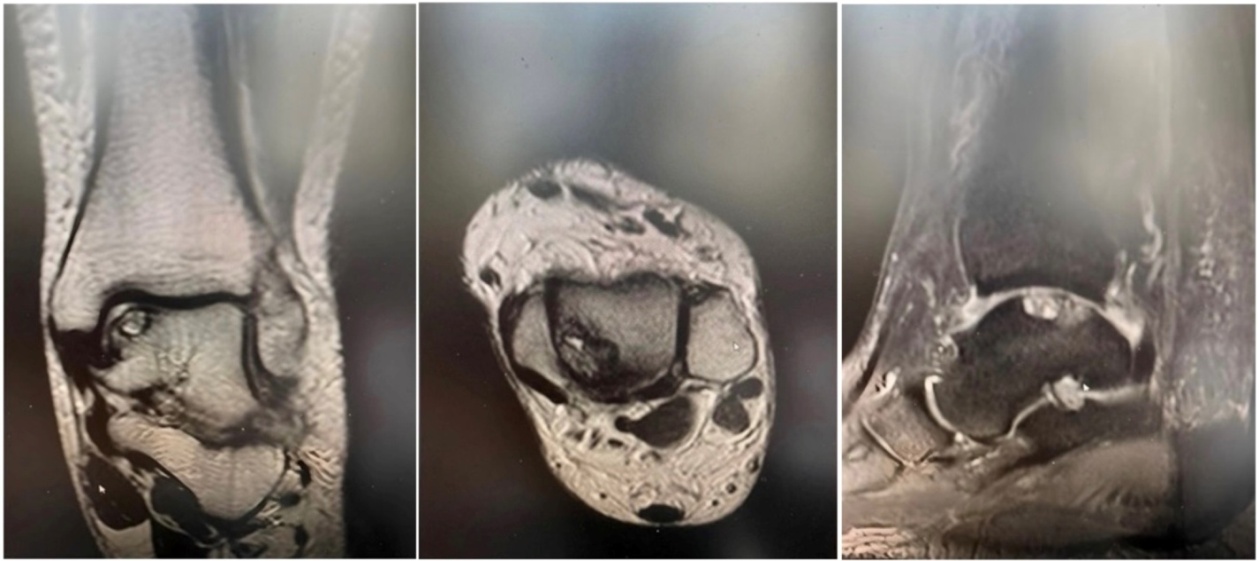
Рисунок 1 - МРТ левого голеностопного сустава. Визуализирован участок некроза
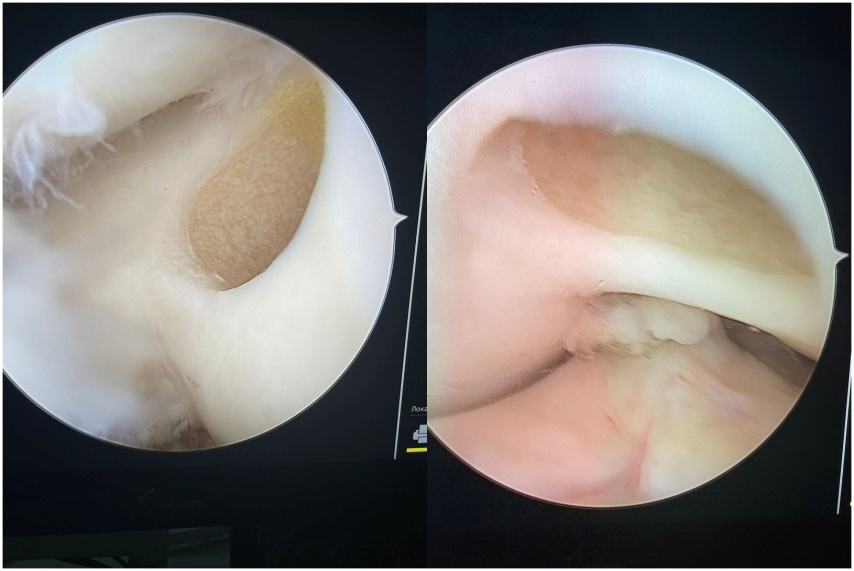
Рисунок 2 - Зона забора трансплантата с межмыщелкового пространства бедренной кости

Рисунок 3 - Артроскопические доступы к голеностопному суставу
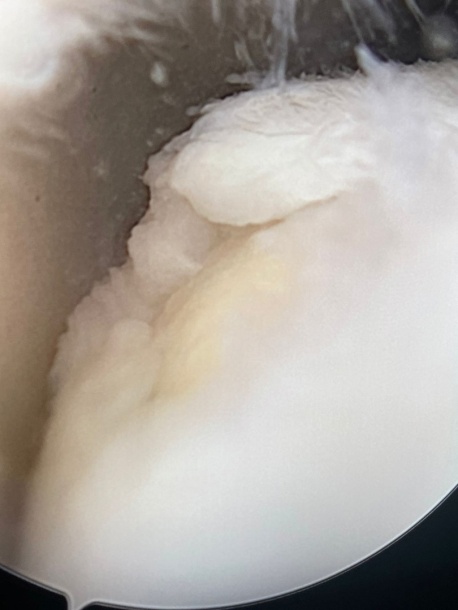
Рисунок 4 - Участок деструкции
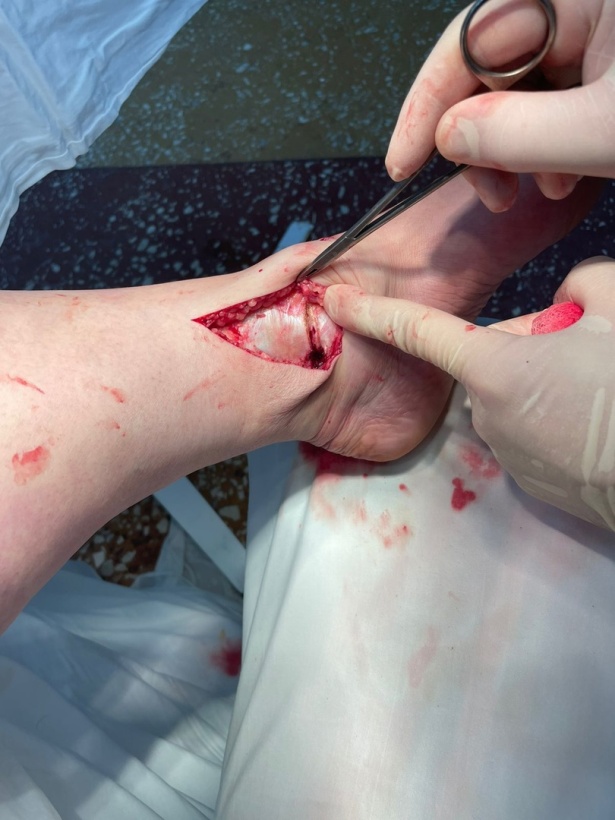
Рисунок 5 - Трансмаллеолярный доступ к таранной кости
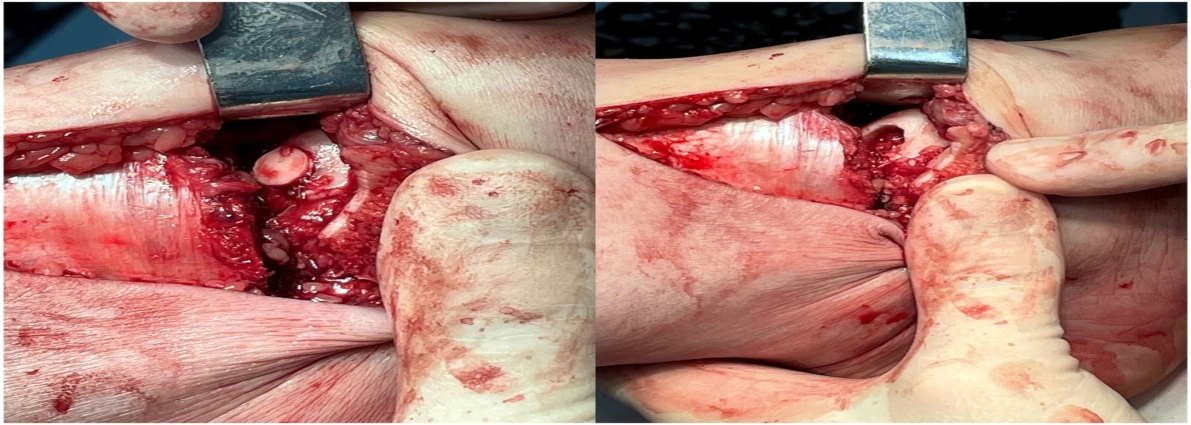
Рисунок 6 - Подготовленное ложе для трансплантата (слева) и уложенный трансплантат (справа)
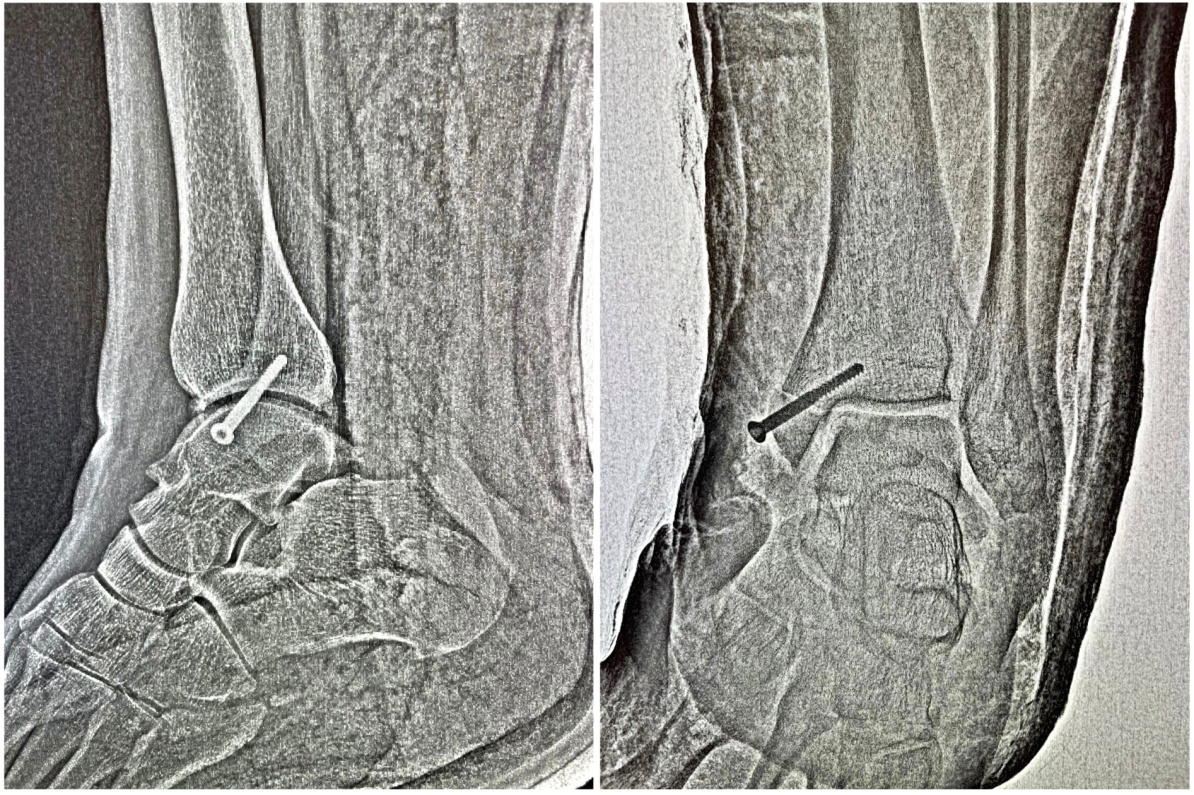
Рисунок 7 - Послеоперационные рентгенограммы
Через 4 месяца после операции пациентка пришла на осмотр. Ходит прихрамывая при помощи дополнительных средств опоры. Объем движения в голеностопном суставе 10/0/10 в связи со смешанной контрактурой. На контрольных рентгенограммах – состояние после остеотомии медиальной лодыжки, консолидация на фоне металлостеосинтеза, костный трансплантат стабилен, лизиса нет (рис. 8). Пациентка довольна результатом лечения.
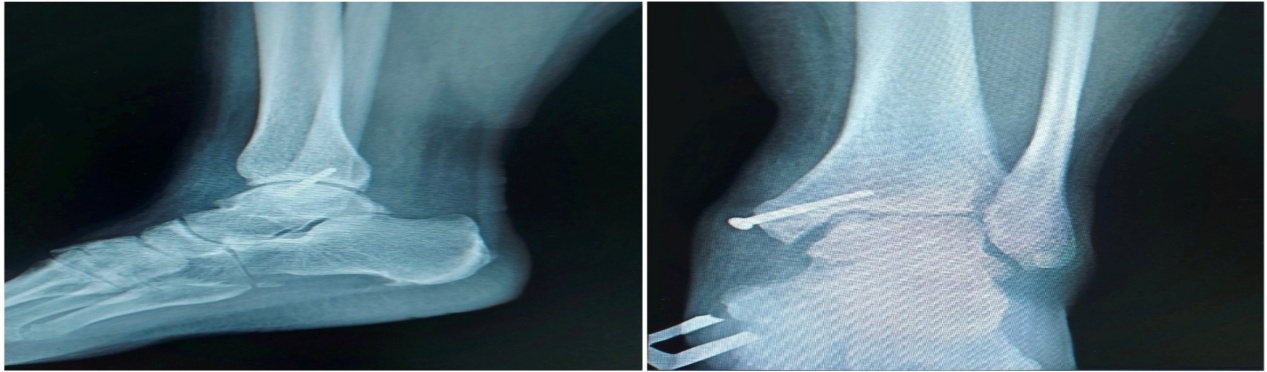
Рисунок 8 - Контрольные рентгенограммы через 4 месяца
3. Обсуждение
Все виды хирургического лечения данной патологии направлены на восстановление анатомических взаимоотношений в голеностопном суставе для возвращения нормальной двигательной активности и снижения болевого синдрома. Применение артроскопической хирургии позволяет минимизировать повреждение окружающих мягких тканей и костных структур.
Однако при большой площади поражения применение артроскопии невозможно . Поэтому, для выбора метода лечения необходимо определить размеры деструкции .
При небольшом нежизнеспособном фрагменте с отслоением и дислокацией хряща, остатки могут быть резецированы. Однако оставшийся дефект требует правильной хирургической обработки. Целью ее является стабилизация тканей на границе кость-хрящ, чтобы создать благоприятную среду для образования фиброзно-хрящевой ткани в виде грубоволокнистого хряща .
В редких случаях, когда отсутствует костный фрагмент, можно применять антеградную или ретроградную туннелизацию области дефекта при помощи спиц или сверла. При разрушении хряща целью туннелизации является улучшение кровоснабжения данной области и стимуляция работы красного костного мозга. Помимо наличия кровотечения из туннелизированной области, в обработанной полости образуется сгусток гематомы, который содержит костномозговой детрит, мезенхимальные стволовые клетки. Данный состав при регенерации претерпевается перестройку в костную или соединительную ткань .
Использование различных видов пластики нашли широкое применение. Костная аллопластика используется у пациентов-доноров, которые должны иметь родственные связи друг с другом. Однако, использование 2-х и более трансплантатов увеличивают риск возникновения гнойного гонита и других заболеваний, способных поражать суставы человека. Фрагментированная ювениальная хрящевая аллопластика включает в себя только забор живых хондроцитов и подсадка к месту дефекта при помощи специального клея .
Несмотря на обилие хирургических методов лечения нельзя обойтись без консервативных методов. Данные способы используются только при острых повреждениях. Применяется гипсовая иммобилизация сроком 4–6 недель в зависимости от величины дефекта. Цель – не регенерация тканей, а купирование болевого синдрома с последующим возвращением пациента к обычной жизни. У пациентов молодого возраста может произойти самостоятельно излечение, что приводит к отличным результатам .
4. Основные результаты
Пациентку А. Длительно беспокоил прогрессирующий болевой синдром, локализующийся преимущественно по медиальной стороне. Лечилась консервативно, без эффекта. В дальнейшем выполнено оперативное вмешательство – мозаичная аутологичная хондропластика. При помощи системы OATS выполнен забор костного трансплантата с межмыщелковой борозды левой бедренной кости. Далее трансмаллеолярная остеотомия, подготовлено ложе, уложен трансплантат. Остеосинтез винтом, после ушивания ран – гипсовая иммобилизация. Получен хороший клинический результат. Болевой синдром регрессировал, однако сохраняются двигательные ограничения в связи с наличием смешанной контрактуры голеностопного сустава.
5. Заключение
Современное состояние ортопедии позволяет применять различные методы консервативного и оперативного лечения позволяют достигнуть высоких результатов в лечении остеохондропатий. Но несмотря на успехи в развитии регенеративной медицины, мозаичная хондропластика остаётся ведущим методом хирургического лечения данной патологии. Представлен клинический случай лечения остеохондропатии блока таранной кости или болезни Диаса. Выбор тактики лечения напрямую зависит от размеров остеохондрального дефекта, наличие сопутствующих патологий и общего состояния пациента. Консервативное лечение может применяться у пациентов молодого возраста с дефектами малых размеров. При наличии дефектов большого размера используют оперативные методы лечения.
