Personalized approach to therapy of patients with psoriasis taking into account comorbid pathology
Personalized approach to therapy of patients with psoriasis taking into account comorbid pathology
Abstract
Objective: to analyse the spectrum of comorbid pathology in patients with severe psoriasis and to evaluate its influence on the prescribed treatment.
We retrospectively analysed the case histories of 890 patients with severe and moderately severe Ps (mean value of PASI>10), who were hospitalized at the "Korolenko Branch" of Moscow Scientific and Practical Centre of Dermatovenerology and Cosmetology for the period 2010-2020. There were 516 (58%) men, 374 (42%) women, the average age of patients was 51.9±11.6 years.
Comorbidities were detected in 543 (61%) of 890 patients with PsA. In patients with only skin manifestations of Ps, comorbidities were detected in 55.4% (n=325) of cases, while in patients with PsA in 72.2% (n=218) of cases (x2=23.729, df=2, p<0.00001).
In the structure of comorbidity, the leading place was occupied by diseases of the cardiovascular system, which occurred in 59.0% of cases. The share of PsA was 34.0%, other musculoskeletal system diseases not related to Ps were detected in 19.8%. Diseases of the gastrointestinal tract and hepatobiliary system were also leading in terms of frequency of occurrence and accounted for 46.4%. The share of diabetes mellitus was 15.4%.
Tumour necrosis factor alpha inhibitors, central myorelaxants, non-steroidal anti-inflammatory drugs (NSAIDs), methotrexate, glucocorticosteroids, antacids, enterosorbents, nootropic drugs, calcium-phosphorus metabolism regulators, anticoagulants, Ca-channel blockers (p<0.05) were prescribed statistically more often to patients with PsA.
High frequency of combination of psoriasis and any concomitant pathology, especially cardiovascular disease, significantly aggravates the course of psoriasis and worsens the response to therapy, in some cases reduces the possibility of prescribing full antipsoriatic treatment due to contraindications. And as a result increases the percentage of disability in patients with severe forms of psoriasis and reduces the duration and quality of life. The presence of multivalent comorbid pathology certainly entails the prescription of additional drug therapy in such patients, which leads to additional adverse events and incompatibility with the necessary antipsoriatic treatment. That is why early diagnosis of comorbid pathology and early initiation of its treatment, as well as identification and timely elimination of trigger factors, remain extremely important.
1. Введение
Псориаз (Пс) – аутовоспалительное заболевание мультифакториального генеза с рецидивирующим течением, многообразием фенотипов, клинических разновидностей и возможным выявлением различной коморбидной патологии.
Доля псориаза в общей заболеваемости кожными болезнями достигает 15%. В последнее время отмечается рост тяжелых форм псориаза, торпидных к лечению, растет процент регистрации коморбидной патологии. Изучение ассоциации псориаза с поражением других органов и систем является приоритетным и актуальным. Результатом такого активного интереса к данной проблеме стало появление термина «псориатическая болезнь». То есть, согласно современным представлениям, псориаз – это полиморбидное заболевание с поражением многих органов и систем , , . Причины разнообразной коморбидной патологии при псориазе до конца не ясны.
Псориатический артрит (ПсА) – хроническое воспалительное заболевание суставов, позвоночника и энтезисов из группы спондилоартритов, которое наблюдается у больных псориазом . По данным разных авторов, распространенность псориаза в популяции составляет от 2% до 8%, а псориатического артрита у больных псориазом колеблется от 13,5% до 47%. Псориатический артрит может развиться в любом возрасте, преимущественно у молодых лиц 20–50 лет, с равной частотой как у мужчин, так и у женщин.
Для пациентов с ПсА характерен повышенный риск развития сердечно-сосудистых заболеваний . Это подтверждается результатами крупного популяционного продольного исследования пациентов из Соединенного Королевства, в котором приняли участие 8 706 пациентов с ПсА, 41 752 пациента с ревматоидным артритом, 138 424 пациента с псориазом и 81 573 человека из контрольной группы . Риск возникновения значимых неблагоприятных сердечно-сосудистых событий (инфаркт миокарда, инсульт и смерть от осложнений сердечно-сосудистых заболеваний) был значительно повышен у пациентов с ПсА, которые не получали болезнь-модифицирующие противоревматические препараты (DMARD), по сравнению с контрольной группой, после корректировки на традиционные сердечно-сосудистые факторы риска (ОР: 1,24, 95% ДИ 1,03–1,49). Аналогичная тенденция среди пациентов с ПсА, получавших DMARD, не достигла статистической значимости. Результаты были аналогичны тем, которые наблюдались у пациентов с ревматоидным артритом и тяжелой формой псориаза. В продольном исследовании у 19,8 % пациентов с ПсА к 70 годам развилось сердечно-сосудистое заболевание, а у 30% – к 80 годам. Факторы риска развития сердечно-сосудистых заболеваний и факторы, связанные с особенностями течения псориаза, были выбраны в качестве прогностических факторов возникновения сердечно-сосудистых осложнений . Применение ингибиторов фактора некроза опухоли привело к снижению частоты развития субклинического атеросклероза у пациентов с ПсА.
Псориаз связан с различными сопутствующими заболеваниями, включая повышенный риск развития метаболического синдрома, артериальную гипертензию, сахарный диабет, атеросклероз, злокачественные новообразования, заболевания печени и легких, а также психические заболевания (особенно распространены тревога и депрессия). Как показали исследования, метаболический синдром , сахарный диабет, а также атеросклероз встречаются у пациентов с ПсА чаще, чем в общей популяции, при этом степень проявления метаболического синдрома и сахарного диабета зависит от тяжести основного заболевания. Однако среди пациентов с ПсА не наблюдается повышенной частоты возникновения злокачественных новообразований. Депрессия и тревога чаще встречаются у пациентов с ПсА, по сравнению с пациентами, которым диагностировали только псориаз . Частота развития неалкогольной жировой болезни печени повышена у пациентов как с псориазом, так и с ПсА , .
В настоящее время в патогенезе псориаза важная роль отводится иммунной системе и генетической предрасположенности. Инфильтрация кожи и костно-мышечных тканей иммунными клетками в сочетании с общими путями реализации врожденного (фактор некроза опухоли) и приобретенного иммунитета (сигнальный путь IL-23/IL-17) подтверждает концепцию о том, что патогенез ПсА связан с нарушением иммунного ответа . Имеющиеся данные свидетельствуют о том, что на псориаз влияют как приобретенные, так и врожденные иммунные реакции, хотя взаимодействие указанных механизмов при ПсА недостаточно изучено . Однако при установленном ПсА выявлен ряд иммунных нарушений, связанных с определенными клетками и медиаторами . У больных ПсА возникают изменения профиля про- и противовоспалительных цитокинов, которые, участвуют в патогенетических механизмах данного вида артрита, являясь индукторами воспаления и тканевой деструкции , . Из образцов синовиальной ткани пациентов с ПсА выделяют больше одних цитокинов (ФНО-альфа, IL-1B, IL-2, IL-10 и IFN-гамма) и меньше других (IL-4 и IL-5). Гистологически ПсА характеризуется ограниченной гиперплазией слоя синовиальной оболочки, выраженной васкуляризацией, притоком полиморфноядерных лейкоцитов и отсутствием внутриклеточных цитруллинированных белков и пептидных комплексов с молекулами главного комплекса гистосовместимости (MHC-Cpg39) .
По современным представлениям пациенты с тяжелыми формами псориаза, особенно при наличии коморбидной патологии и ПсА нуждаются в длительной системной терапии, включая генно-инженерные биологические препараты, зачастую возникает необходимость в стационарном лечении, что ведет к большим экономическим затратам государства и делает проблему ранней диагностики и профилактики возникновения ПсА и сопутствующей патологии у таких больных актуальной.
Цель: проанализировать спектр коморбидной патологии у больных тяжелыми формами псориаза и оценить ее влияние на назначаемое лечение.
2. Пациенты и методы
Рисунок 1 - Распределение пациентов группы исследования по полу
Таблица 1 - Характеристика пациентов группы исследования
Характеристика | n | % |
890 | 100 | |
Пол | ||
Женщины | 374 | 42,1 |
Мужчины | 516 | 57,9 |
Средний возраст группы исследования, лет | 51,9±11,6 | |
Средний возраст пациентов с Пс, лет | 50,4±17,6 | |
Средний возраст пациентов с ПсА, лет | 55,0±13,7 | |
длительность Пс, лет | 25,7±16,6 | |
длительность ПсА, лет | 8,3±9,5 | |
PASI | >10 | |
Таким образом, как видно из таблицы 1, все пациенты группы исследования страдали псориазом тяжелой степени тяжести.
Всем пациентам (n=890) во время пребывания в стационаре выполнено стандартное дерматологическое и терапевтическое обследование. При необходимости проводилось дополнительное обследование – рентгенография суставов, грудной клетки, УЗИ внутренних органов, электрокардиография и осмотр профильного специалиста (терапевта, ревматолога, кардиолога, невролога, оториноларинголога, окулиста, гинеколога, уролога, эндокринолога, гастроэнтеролога). Диагноз сопутствующей патологии регистрировали по кодам МКБ-10: ПсА – L40.5, M07.0–M07.3, M09, заболевания сердечно-сосудистой системы – I00–I99; заболевания сердечно-сосудистой системы (МКБ-10 – I00-I99), заболевания органов пищеварения (МКБ-10 – K00-K93, B15-B19), болезни костно-мышечной системы и соединительной ткани, не связанные с псориазом (M00-M99), болезни эндокринной системы, расстройства питания, нарушения обмена веществ (E00-E90), болезни мочеполовой системы (N00-N99).
При создании первичной базы данных использовался редактор электронных таблиц MS Excel 2010. Статистическая обработка данных выполнена с использованием пакетов прикладных программ Statistica 10.
Статистическая значимость различий значений признаков в двух группах определялась с использованием непараметрического критерия Манна-Уитни, а в 3-х и более с помощью непараметрического критерия Краскелла-Уоллиса. Для выявления взаимосвязей между переменными был использован коэффициент ранговой корреляции Спирмена. Для сравнения показателей в динамике использовался непараметрический критерий Уилкоксона. Для описания количественных и порядковых данных использовались среднее значение и стандартное отклонение (M±S). Статистическая значимость была зафиксирована на уровне 0,05.
3. Основные результаты
Выполнен ретроспективный анализ данных историй болезни 890 больных тяжелыми формами Пс. Псориатический артрит (ПсА) был диагностирован у 34% больных (n=303). Причем у женщин, больных тяжелыми формами псориаза, патология суставов, ассоциированная с псориазом, обнаруживалась чаще, чем у мужчин. Так, у мужчин ПсА выявлялся в 25% случаев, в то время как у женщин – в 38,2% случаев.
У 543 (61%) из 890 обследованных с Пс выявлены сопутствующие заболевания. У пациентов с только кожными проявлениями Пс сопутствующая патология обнаруживалась в 55,4% (n=325) случаев, в то время как у пациентов с ПсА – в 72,2% (n=218) случаев (x2=23,729, df=2, p<0,00001).
Чаще всего регистрировались заболевания сердечно-сосудистой системы – у 516 больных, что составляет 59% всех больных, вошедших в исследование, и у 95% больных, имеющих сопутствующую патологию.
Так, ишемическая болезнь сердца (ИБС) и атеросклероз (I20–I25, I70) диагностированы у 61,5% пациентов (n=334) всей группы исследования, а цереброваскулярные болезни (I60–I69) – у 20,9% пациентов (n=114). При этом 36% больных имели сочетанную сердечно-сосудистую патологию.
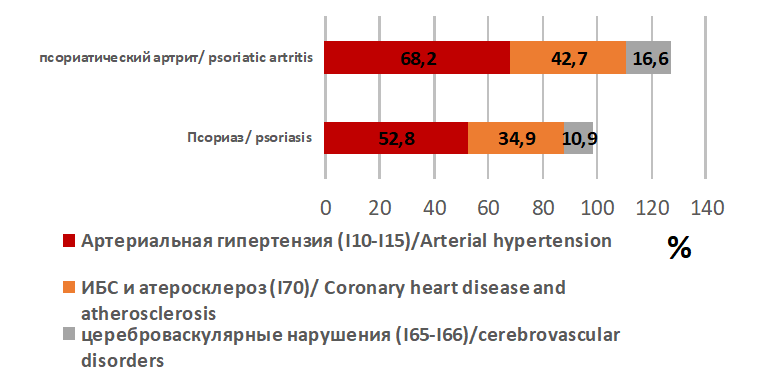
Рисунок 2 - Сравнение структуры выявленной кардиоваскулярной коморбидной патологии у больных группы ПсА и Пс
Примечание: p<0,05
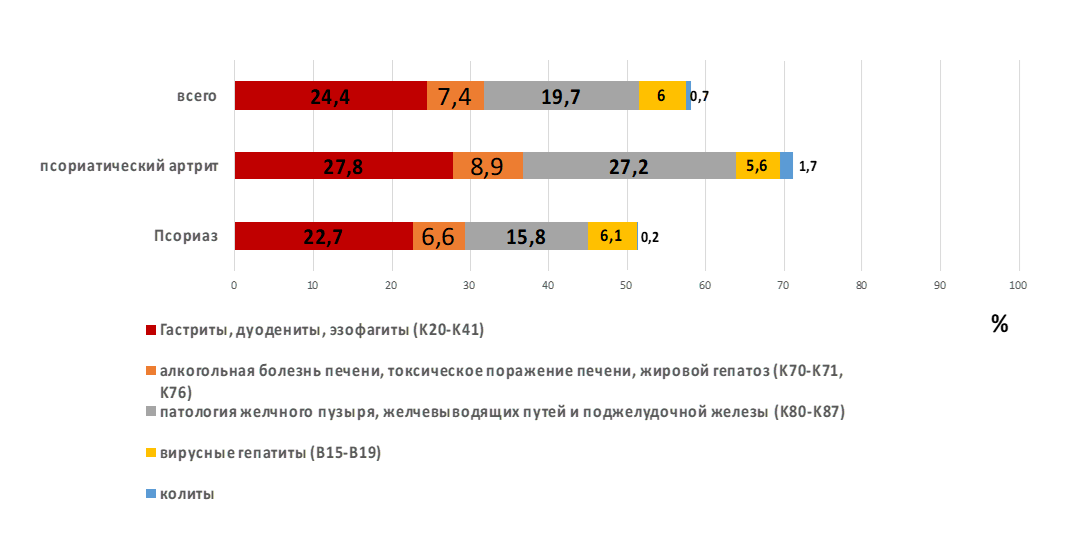
Рисунок 3 - Структура патологии желудочно-кишечного тракта у больных группы ПсА и Пс
Примечание: p<0,05
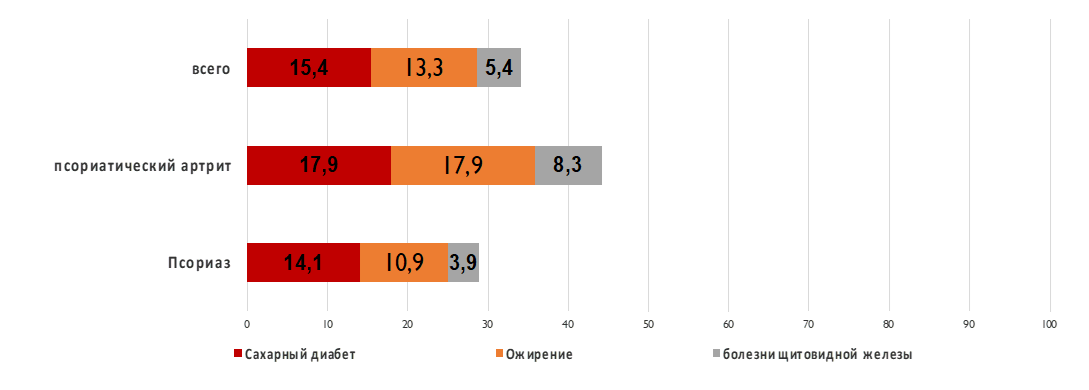
Рисунок 4 - Структура патологии эндокринной системы у больных группы исследования
Другие заболевания костно-мышечной системы и соединительной ткани, не связанные с псориазом, отмечались у 19,8% (n=176) пациентов всей группы исследования, в том числе дорсопатия и остеохондроз (МКБ-10 – M40-M54) сопутствовали псориазу в 11,7% (n=105) случаев, артриты и артрозы (МКБ-10 – M00-M25, за исключением M07.0-M07.3, M09.0) – в 9,1% (n=81) случаев, остепороз и остеопения (МКБ-10 – М80, М90.8, М89.9) – у 4,5% (n=40). Как видно из полученных данных у части пациентов встречалась сочетанная патология костно-мышечной системы.
Болезни мочеполовой системы регистрировались у 14,8% (n=132) пациентов. Чаще всего больные страдали хроническим пиелонефритом (МКБ-10 – N11) – 6,6% (n=59), кисты почек (МКБ-10 – N28.1, Q61) обнаруживались у 6,1% (n=54), мочекаменной болезнью (МКБ-10 – N20) страдали 5,6% (n=50) больных тяжелыми формами псориаза.
Болезни органов дыхания – хронический бронхит, ХОБЛ, бронхиальная астма (МКБ-10 - J40-J47) были всего лишь у 16,3% (n=145) пациентов группы исследования.
Болезни нервной системы (МКБ-10 – G00-G99), в том числе энцефалопатии алкогольные, токсические, энцефалопатии сосудистого генеза, поражения отдельных нервов, нервных корешков и сплетений, полиневропатии, эпилепсия, эпилептический статус встречались 19% (n=169) больных.
Нами проанализировано лечение, получаемое пациентами, с учетом тяжести течения псориаза и наличия сопутствующей патологии (таблица 2).
Только базисная топическая терапия кожного процесса проводилась в качестве основного лечения у 37,2% (n=169) больных Пс и у 25,5% больных с ПсА (p< 0,001). Остальные пациенты помимо базисной топической терапии получали терапию препаратами из различных фармакологических групп в зависимости от спектра сопутствующей патологии (таблица 2).
Таблица 2 - Частота назначения препаратов различных фармакологических групп пациентам псориазом и псориатическим артритом
Клинико-фармакологическая группа препаратов | Псориаз | Псориатический артрит | p | ||
n | % | n | % |
| |
Препараты, назначаемые для основного лечения тяжелых форм псориаза и псориатического артрита | |||||
Противоопухолевые, цитостатические средства группы антиметаболитов | 94 () | 18,3 | 95 () | 34,7 | < 0,001* |
Ингибиторы фактора некроза опухоли альфа | 3 () | 0,6 | 22 () | 8,0 | < 0,001* |
Глюкокортикостероиды | 144 () | 28,0 | 108 () | 39,4 | 0,001* |
Нестероидные противовоспалительные препараты | 36 | 7,0 | 114 | 41,6 | < 0,001* |
Миорелаксанты центрального действия | 7 | 1,4 | 10 | 3,6 | 0,041* |
Регуляторы кальциево-фосфорного обмена | 7 | 1,4 | 21 | 7,7 | < 0,001* |
Препараты, влияющие на сердечно-сосудистую систему | |||||
Бета-адреноблокаторы | 76 | 14,8 | 39 | 14,2 | 0,916 |
Антикоагулянты | 11 | 2,1 | 15 | 5,5 | 0,019* |
Антиагрегантные препараты | 112 | 21,7 | 50 | 18,2 | 0,267 |
Ингибитор АПФ | 112 | 21,7 | 77 | 28,1 | 0,054 |
Блокаторы Са-каналов | 43 | 8,3 | 36 | 13,1 | 0,035* |
Антагонисты ангиотензина II | 8 | 1,6 | 4 | 1,5 | 1,000 |
Другие антигипертензивные препараты | 13 | 2,5 | 12 | 4,4 | 0,199 |
Диуретические препараты | 59 | 11,5 | 34 | 12,4 | 0,728 |
Препараты, влияющие на желудочно-кишечный тракт | |||||
Антацидные препараты | 6 | 1,2 | 12 | 4,4 | 0,006* |
Гепатопротекторные препараты | 431 | 83,7 | 223 | 81,4 | 0,428 |
Энтеросорбирующие препараты | 48 () | 9,3 | 43 () | 15,7 | 0,010* |
Препараты, влияющие на углеводный обмен | |||||
Гипогликемические препараты | 36 | 7,0 | 21 | 7,7 | 0,773 |
Препараты, влияющие на функцию центральной нервной системы | |||||
Транквилизаторы | 51 | 9,9 | 31 | 11,3 | 0,542 |
Ноотропные препараты | 31 | 6,0 | 31 | 11,3 | 0,012* |
Антипсихотические препараты | 32 | 6,2 | 18 | 6,6 | 0,878 |
Атидепрессанты | 6 | 1,2 | 3 | 1,1 | 1,000 |
Седативные препараты | 40 | 7,8 | 25 | 9,1 | 0,500 |
Препараты других фармакологических групп | |||||
Антигистаминные препараты | 439 | 85,2 | 224 | 81,8 | 0,221 |
Препараты, восполняющие дефицит калия и магния в организме | 52 | 10,1 | 44 | 16,1 | 0,016* |
Препараты, активизирующие обмен веществ в тканях, улучшающие трофику и стимулирующие процесс регенерации Актовегин (депротеинизированный гемодериват крови телят) | 9 | 1,7 | 18 | 6,6 | < 0,001* |
Примечание: n = 543
Из таблицы 2 видно, что системная терапия назначалась достоверно чаще больным с симптомами артрита, чем только с кожными проявлениями псориаза. Первую линию назначений в соответствии с клиническими рекомендациями МЗ РФ по лечению тяжелых форм псориаза, псориатического артрита и болевого синдрома в ревматологии составила симптоматическая терапия, к которой относятся нестероидные противовоспалительные препараты (НПВС), глюкокортикостероиды, вводимые внутрисуставно, и миорелаксанты центрального действия. Из них достоверно чаще пациентам с ПсА назначалась терапия препаратами НПВС и/или глюкокортикостероидами , , . Так, НПВС получали 7,0% больных псориазом и 41,6% больных ПсА (р<0,001); глюкокортикостероиды – 28,0% больных псориазом и 39,4% больных ПсА (р=0,001); а миорелаксанты центрального действия (толперизон) – 1,4% больных псориазом и 3,6% больных ПсА (р=0,041).
Вторую линию препаратов для лечения Пс и ПсА составили синтетические базисные противовоспалительные препараты (метотрексат) и Ингибиторы фактора некроза опухоли-альфа (инфликсимаб). Так, метотрексат (препарат из фармакологической группы противоопухолевые, цитостатические средства группы антиметаболитов) назначался в 2 раза чаще больным с ПсА, чем больным с Пс – в 34,7% и 18,3% соответственно (р< 0,001), а Инфликсимаб (ингибитор фактора некроза опухоли альфа) – 8,0% больным ПсА и 0,6% больных Пс (р< 0,001). Также некоторым пациентам назначали регуляторы кальциево-фосфорного обмена (Колекальциферол) – 1,4% больных Пс и 7,7% больных ПсА (р<0,001).
Как видно из таблицы 2, чаще всего пациентам с псориазом и псориатическим артритом помимо основной терапии назначались препараты для коррекции нарушений желудочно-кишечного тракта, в частности из группы гепатопротекторов. Так, гепатопротекторы принимали в равной степени больные Пс и ПсА – 83,7% и 81,4% соответственно (р=0,428). В то время как антацидные препараты и энтеросорбенты чаще назначались пациентам с ПсА. Антацидные препараты получали 1,2% больных Пс и 4,4% больных ПсА (р=0,006), энтеросорбенты – 9,3% больных Пс и 15,7% больных ПсА (р=0,010).
Учитывая, что сердечно-сосудистая коморбидность зарегистрирована у 59% больных, препараты для ее коррекции в листе назначений пациентов занимали значимое место. Чаще всего назначались препараты из группы антиагрегантов и ингибиторов АПФ в равной степени во всей группе исследования. Антиагреганты получали 21,7% больных Пс и 18,2% больных псориатическим артритом (р=0,267), а ингибиторы АПФ – 21,7% больных Пс и 28,1% больных ПсА (р=0,054). Антикоагулянты и блокаторы Са-каналов значимо чаще получали больные ПсА. Так, антикоагулянты получали 2,1% больных Пс и 5,5% больных ПсА (р=0,019), а блокаторы Са-каналов – 8,3% больных Пс и 13,1% больных ПсА (р=0,035). Препараты остальных групп, влияющие на сердечно-сосудистую систему, получали больные и Пс и ПсА с одинаковой частотой.
Важную группу препаратов составили лекарства, влияющие на функцию ЦНС. Так, ноотропные препараты значимо чаще принимали больные псориатическим артритом – в 11,3% случаев, в то время как больные псориазом – лишь в 6,0% случаев (р=0,012). Частота назначения транквилизаторов, антипсихотических препаратов, антидепрессантов, в том числе и амитриптилина, не отличалась в группах больных псориазом и псориатическим артритом. Так, транквилизаторы получали 9,9% больных Пс и 11,3% больных ПсА (р=0,542); антипсихотические препараты 6,2% больных Пс и 6,6% больных ПсА (р=0,878); антидепрессанты – 1,2% больных Пс и 1,1% больных ПсА (р=1,000); седативные препараты – 7,8% больных Пс и 9,1% больных ПсА (р=0,500).
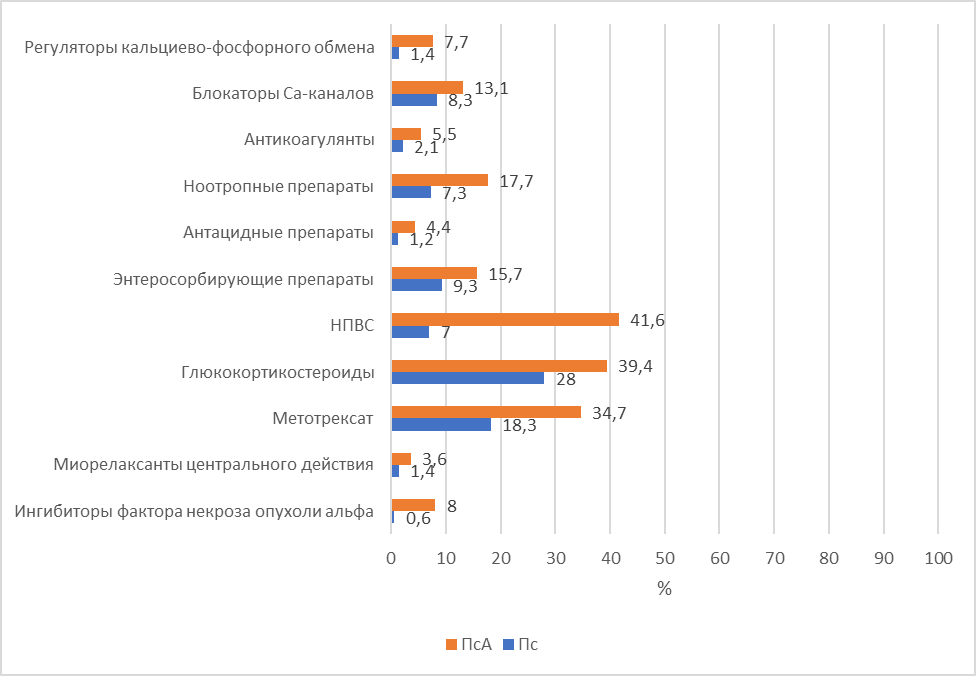
Рисунок 5 - Сравнительный анализ основных групп препаратов, назначенных больным Пс и ПсА в том числе и для коррекции коморбидной патологии
Примечание: p< 0,05
4. Заключение
Как известно, псориаз связан с рядом коморбидных заболеваний, включая повышенный риск развития метаболического синдрома, артериальной гипертензии, сахарного диабета, атеросклероза, злокачественных новообразований, заболеваний печени и легких, а также психических заболеваний (особенно распространены тревожное расстройство и депрессия) . При псориазе данные расстройства в настоящее время рассматривают не просто как ситуационно-обусловленные состояния, связанные с наличием высыпаний на коже (в том числе на ее открытых участках и в чувствительных областях), а ассоциируют с системным иммунным воспалением в организме больных.
Анализ наших данных также показал, что для пациентов с псориазом и псориатическим артритом характерен повышенный риск развития заболеваний сердечно-сосудистой системы, заболеваний желудочно-кишечного тракта, эндокринной и мочеполовой системы.
Наличие тяжелой сопутствующей патологии, значительно отягощает течение псориаза и ответ на терапию, в ряде случаев снижает возможность назначения полноценного противопсориатического лечения, в связи с имеющимися противопоказаниями. И как результат повышает процент инвалидности у больных тяжелыми формами псориаза и снижает продолжительность и качество жизни.
Наличие поливалентной коморбидной патологии безусловно влечет за собой назначение дополнительной медикаментозной терапии у таких больных, что влечет к появлению дополнительных нежелательных явлений и несовместимость с необходимым противопсориатическим лечением.
Именно поэтому крайне важным остается ранняя диагностика коморбидной патологии и раннее начало ее лечения, а также выявление и своевременное устранение триггерных факторов.
Таким образом, полученные результаты свидетельствуют о необходимости мультидисциплинарного подхода к таким пациентам, и дополнительного тщательного обследования больных псориазом врачами других специальностей с целью ранней диагностики и своевременной коррекции сопутствующей патологии.
